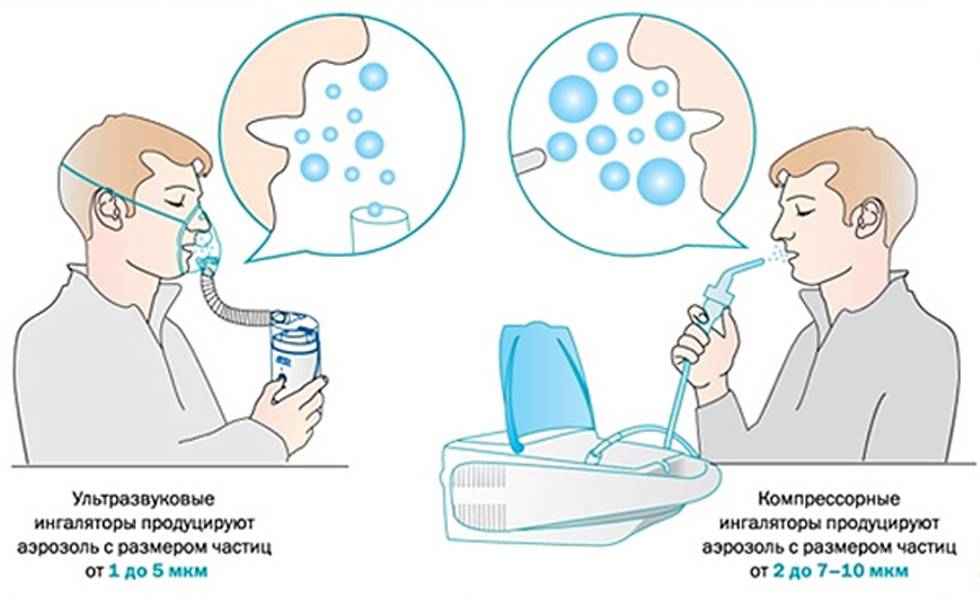
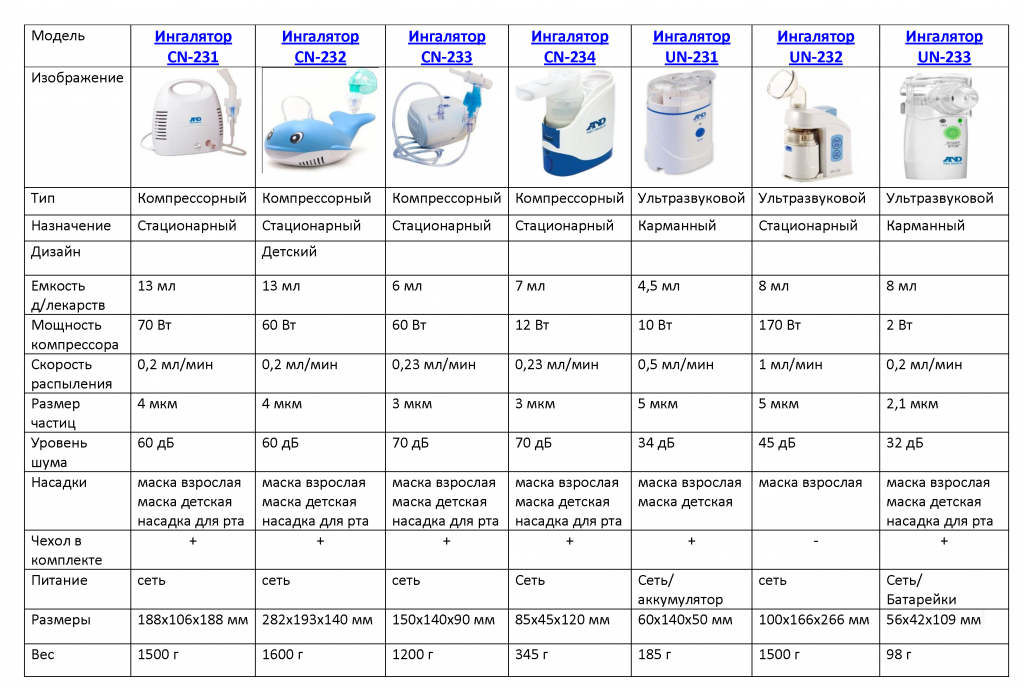
Виды небулайзеров
Существует 3 вида небулайзеров.
- Компрессорные.
- Ультразвуковые.
- Меш-небулайзеры. Другие названия их: электронно-сетчатые, мембранные.
Компрессорный небулайзер
Иначе он называется «струйным».
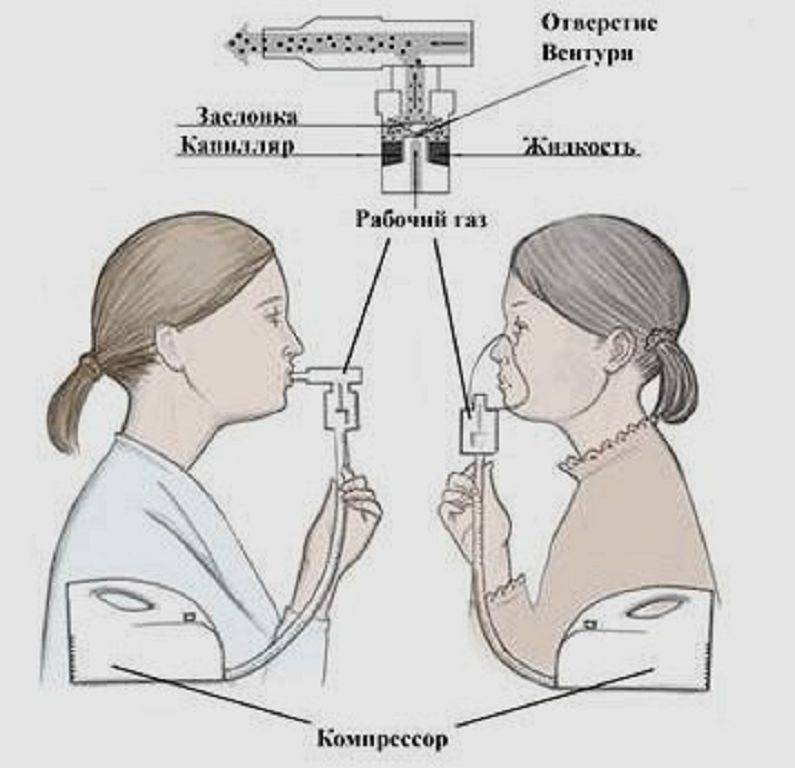
Как он работает?
Если объяснить по-простому, это выглядит так: через лекарственный препарат под большим давлением пропускается струя воздуха, благодаря чему он превращается в аэрозоль.
Плюсы:
- Можно использовать любые лекарственные препараты, предназначенные для ингаляций в небулайзерах, включая гормоны и антибиотики.
- Относительно невысокая цена.
Чем отличаются компрессорные небулайзеры друг от друга?
Наличием разных режимов работы, благодаря которым ингалятор может производить лекарственные частицы различной величины. Такие приборы (на самом деле, их единицы) подходят для лечения любых заболеваний дыхательных путей, начиная от насморка и заканчивая пневмонией.
Весом
Это важно, если человек ведет разъездной образ жизни и планирует брать ингалятор с собой.
Громкостью тарахтения.
Мощностью струи воздуха. Если она слабая, покупатели говорят, что вообще ничего не чувствуется.
Режимом работы
Если режим прерывистый (то отключается, то включается), это может быть и хорошо, и не очень. Хорошо, поскольку небулайзер не перегревается. Не очень – если несколько членов семьи больны и проходят эту процедуру друг за другом.
Расходом лекарства. Аэрозоль способен проникать в дыхательные пути только в момент вдоха. В момент выдоха 70% его теряется в воздухе, то есть 70% стоимости препарата улетает «в трубу». Поэтому производители придумывают разные штучки, чтобы лекарство тратилось экономно.
Возможностью работы от батареек, автомобильных аккумуляторов. Такие небулайзеры всегда под рукой.
И еще рядом параметров, которые вы посмОтрите в таблице ниже.
Частые вопросы
Сколько нельзя есть после ингаляции небулайзером?
После ингаляции небулайзером запрещено употреблять пищу в течение полутора часов минимум.
Что нельзя делать после ингаляции небулайзером?
Нельзя после ингаляций:
- заниматься спортом (минимум 2 часа);
- пить воду (минимум полтора часа);
- трапезничать (запрет действует полтора часа);
- выходить на улицу в течение часа;
- курить на протяжении 2 часов.

Когда лучше делать ингаляцию ребенку небулайзером, в какое время?
Лучше делать ингаляцию ребенку небулайзером в первой половине дня – он еще бодрый, не уставший и поддается уговорам, может отвлечься на какие-то предметы (например, ранее запрещенные – ключи, брелок, пульт от телевизора и так далее). Время проведения процедуры устанавливается в индивидуальном порядке, но лучше сделать это перед сном – так активность ребенка будет снижена, он не попросит пить и есть через 20-30 минут.
Можно ли разговаривать после ингаляции?
Желательно не разговаривать после ингаляции в течение 30 минут.
Как заставить ребенка дышать в ингалятор?
Заставить ребенка дышать в ингалятор нельзя, но можно его уговорить – маленького (до года) отвлечь игрушкой или ранее запрещенным предметом, старшего просто заранее познакомить с оборудованием или показать пример и самому подышать.
Какую насадку использовать в небулайзере при кашле?
При кашле нужно использовать насадку в небулайзере со средним распылением частиц раствора препарата, некоторые врачи рекомендуют для таких процедур маску. Слишком мелкое распыление, когда препарат проникает в нижние отделы легких и достигает их альвеол, может привести к заносу в уже больные дыхательные пути инфекционного агента.
Рекомендуем прочитать о том, как выбрать и использовать небулайзер Омрон. Из статьи вы узнаете, как работает ингалятор Омрон, комплектации, видах и моделях небулайзеров Омрон.
А здесь подробнее о том, когда показан препарат Спирива и как пользоваться ХандиХалером.
Ингаляции небулайзером считаются одним из самых эффективных методов лечения различных заболеваний дыхательных путей. Эта процедура может проводиться в любом возрасте, но нужно строго соблюдать правила, рекомендации от специалистов.
Как часто можно делать ингаляции
Ингаляционную терапию можно проводить с момента рождения ребенка, если в этом есть острая необходимость. Строгих ограничений по возрасту ребенка нет. Ингаляцию можно использовать с целью профилактики, тогда такой вид терапии проводится один раз в день, желательно вечером. В период острых заболеваний рекомендуется проводить ингаляцию несколько раз в день, в зависимости от вида лекарственного средства. Такие лекарственные препараты, как беродуал и мирамистин вводятся в организм три раза в день, если делать ингаляцию с физраствором, то ее можно проводить 5 раз в день. Для профилактики используется минеральная вода «Боржоми» или «Ессентуки», частота такой процедуры может составлять два раза в день для детей и взрослых.
Если вам врач назначил проводить две ингаляции лекарством, то в перерывах можно сделать ингаляции физраствором (допускается до 2-х раз), это облегчит состояние как взрослого, так и ребенка, ускорит выведение мокроты и увлажнит дыхательные пути.
Количество применения небулайзера при разных видах заболевания и методе лечения:
- бронхиальная астма, хронический обструктивный бронхит—детям до года 1-2 раза в сутки, детям от 2-х лет до трех раз в сутки. Ингаляцию делают ипратропием бромидом;
- обструктивный бронхит, бронхиальная астма—сальбутамолом, детям до трех лет 3 раза в сутки, старше трех лет—5 лечений в сутки (в зависимости от степени заболевания);
- имуннодефицит, инфекции, вызванные грибами— два раза в сутки и детям и взрослым, препарат—амфотерицин В;
- бронхиальная астма—использование будесонида, ребенку—2 раза в сутки, взрослые—5 раз в сутки;
- обструктивная болезнь легких, бронхит— лечение амброксолом, ацетилцестиином, дети— до двух раз в день, взрослые —до трех раз в день.
Для взрослых и детей рекомендуется дышать небулайзером после того, как проснулись, чтобы очистить легкие и бронхи от скопившейся за ночь мокроты. После утренней процедуры мокрота будет отходить в течении дня. Далее частота использования прибора зависит от назначения врача, и от общего состояния больного.
Ингаляции эффективны при многих заболеваниях:
- воспаление верхних и нижних дыхательных путей;
- синуситы, риниты;
- астма;
- аллергия;
- Кашель, першение в горле, затрудненность дыхания.
Полезно почитать
Вибромассажер для спины
Проблемы со спиной на сегодняшний день имеют многие жители планеты. Спина может болеть по самым разным причинам – от физических нагрузок и, наоборот.
Важно! Техника чистки звуковой зубной щеткой отличается от чистки привычной мануальной щ
Лекарственные средства для небулайзерной терапии
НЕ РЕКОМЕНДУЕТСЯ применять в небулайзерах: все растворы, содержащие эфирные масла, суспензии и растворы, содержащи.
Код здоровья
Забота о здоровье – первоочередная задача каждого человека. Стрессы, неправильное питание, повышенные давление и высокий уровень сахара в крови, мал.
Массажная подушка CS Medica: массаж Шиацу у вас дома
Шиацу – это вид массажа, базирующийся на технике надавливания теплыми пальцами и ладонями на определенные участки тела.
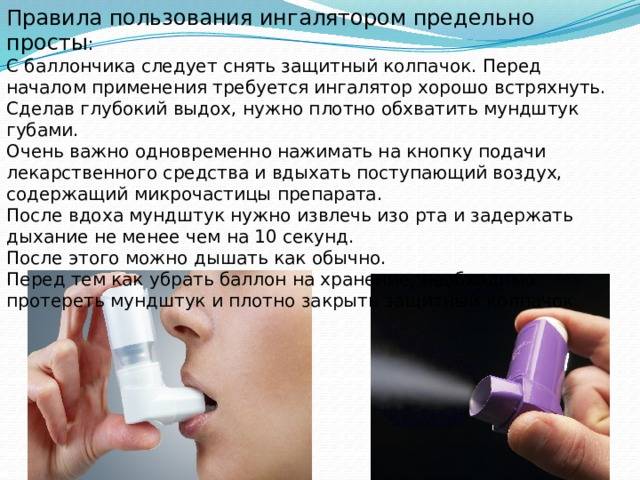
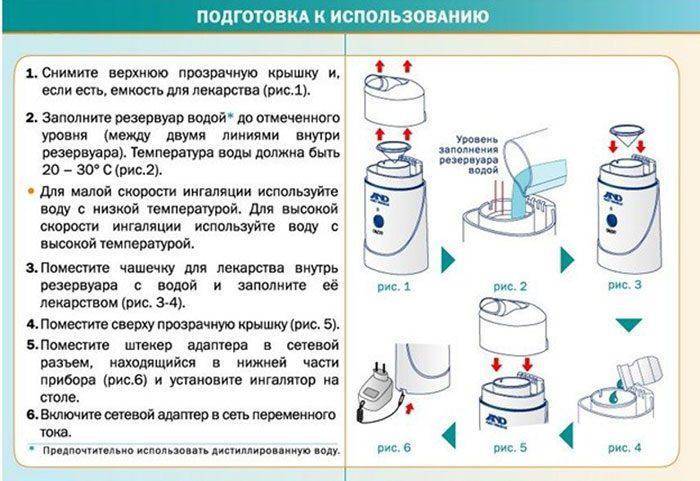
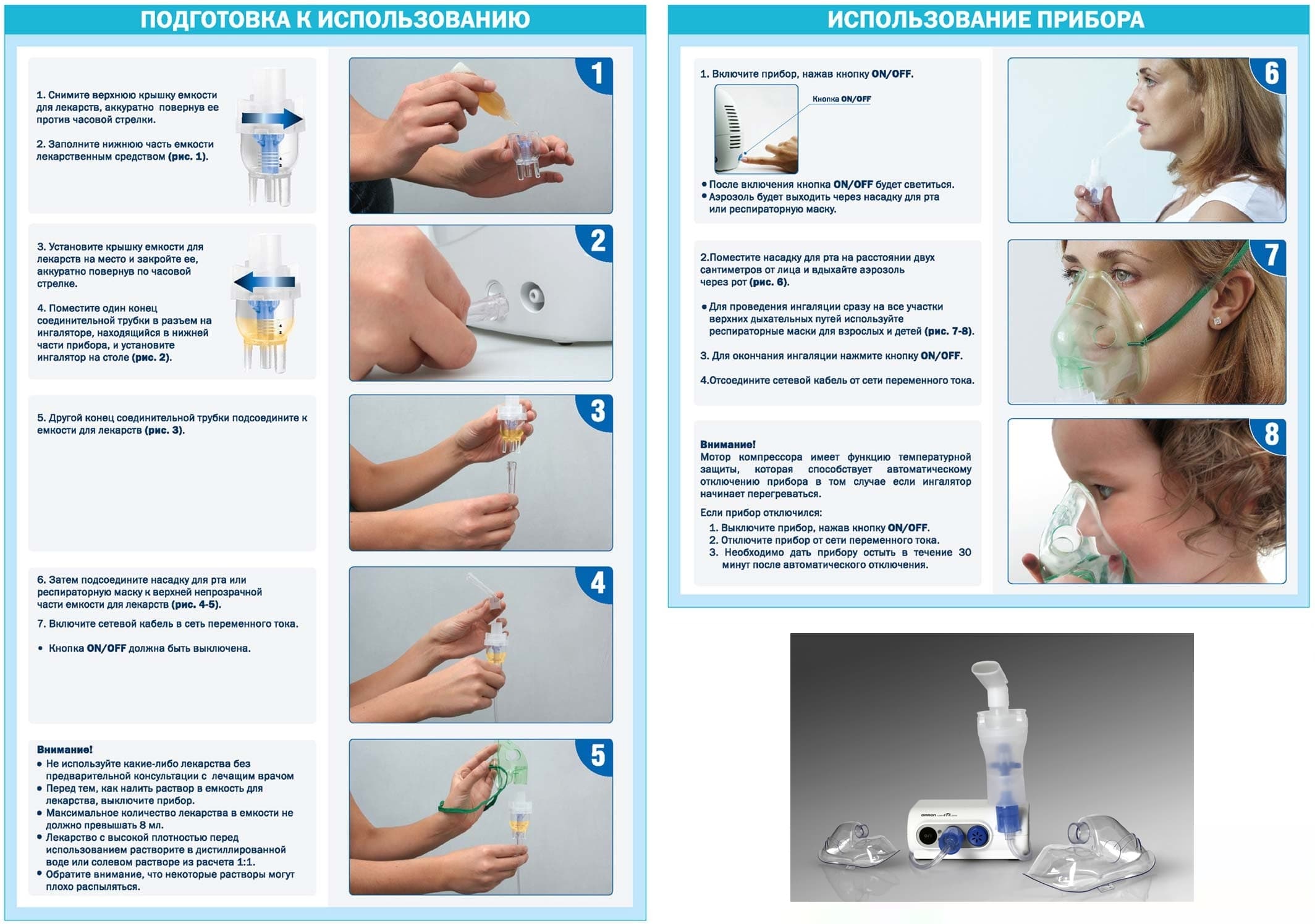
Как пользоваться ингалятором?
Чтобы проводимая с помощью ингалятора или небулайзера терапия принесла результат, нужно знать, как собрать прибор и как им правильно пользоваться. О.
Зачем нужен Ирригатор полости рта? Как заявляют стоматологи — большинство проблем с зубами и деснами связаны с.
Почему зимой многие набирают вес?
Лишние килограммы в зимний период набирают практически все люди. И большинство считает, что это связано с тем, что в х.
Для чего нужен небулайзер?
Небулайзер – медицинский прибор для проведения ингаляционной терапии при заболеваниях дыхательных путей. Лекарство попадает в дыхательные пути в вид.
Как выбрать
Иногда приобрести небулайзер советует врач. Если у человека часто возникают болезни дыхательных путей, длительный кашель или хронические заболевания, такой прибор нужно иметь дома. Но большое разнообразие моделей ставит многих в тупик. Выбрать нужный прибор сложно. Чтобы сделать это правильно, нужно учитывать несколько советов.
Важно, какие лекарства будут применяться. Если планируется применять их для всей семьи и от разных заболеваний, лучше компрессорные приборы, их можно использовать с любыми препаратами.
Нужно учитывать, при каком заболевании и для кого нужен прибор
Если лечить требуется лежачего больного или маленького ребенка, лучше купить ультразвуковой или меш-небулайзер. Для астматиков необходима компактная модель, которую можно носить с собой.
Важна производительность прибора. Небулайзеры с высокой производительностью, создающие аэрозоль быстро, потребуются для купирования бронхоспазма или аллергической реакции. Они нужны также неусидчивым детям.
Нужно смотреть, чтобы в приборе было несколько насадок
Лучше всего, чтобы были маски разных размеров, трубки для рта, назальные насадки.
Часто определяющим является объем емкости для лекарственного раствора.
Рекомендуется обращать внимание также на длительность его работы.
Сколько дней делать ингаляции: продолжительность курса
Длительность ингаляционной терапии варьируется в зависимости от патологии и препарата.
Классическая продолжительность взрослого курса — от 5 до 11 дней. Иногда взрослому человеку требуется 14-20 дней, но редко.
Ингаляции с добавлением лазолвана или беродуала не стоит проводить более 5 дней. Ингаляции с применением АЦЦ не должны длиться более 10 дней. Сеансы с использованием минеральной воды могут занимать максимальное время — вплоть до ухода проявлений заболевания.
Примеры препаратов и дозировок:
- При сухости кашля назначают беродуал. На один сеанс надо 40 капелек лекарства (взрослым и подросткам), в возрасте от 6 до 12 — 20 капель, до 5 лет — 10 капель. По времени это не занимает более 10 минут. Препарат разводят тремя миллилитрами физраствора. Ингаляционные процедуры делаются 3 раза в день курсом до 5 суток.
- При влажности кашля назначают лазолван или абмробене. Препараты разводятся физиораствором в равной пропорции. Малышам до 2 лет — один миллилитр средства, от 2 до 6 лет нужно 2 мл, старшим и взрослым — 2-3 мл. Число сеансов — 1-2 раза в день. Курс длится 5 суток.
- При бактериобронхите берут фурацилин. На одну ингаляцию необходимо 4 мл средства. Делают с утра и перед сном в течение 5 суток.
Влияние инфекции на дыхательные пути
Сухой, постоянный кашель – респираторный симптом, остающийся после коронавирусной инфекции. У большинства выздоровевших пациентов интерстициальные поражения легких фиксируются даже через шесть месяцев после начала заболевания. Аналогичная ситуация у пациентов с ОРВИ – у 40% людей сниженная диффузионная способность легких наблюдается даже спустя 15 лет после болезни.
Риск длительных изменений зависит от течения заболевания и составляет:
- 58-60% – у пациентов, которым была необходима искусственная вентиляция легких под респиратором;
- почти 30% – у пациентов после кислородной терапии;
- 22% – у пациентов, которым не требовалась поддержка дыхания.
В ходе коронавирусной инфекции возникает интерстициальная пневмония. У одних людей ткани заживают полностью, а у других начинается фиброз (рубцевание), что значительно ухудшает дыхательные функции. Процесс рубцевания легких происходит примерно у 35% пациентов, выписанных из стационара. Эти изменения длятся до нескольких месяцев после заражения и проявляются усилением одышки.
Поможет ли небулайзер при профессиональных заболеваниях?
Источники
- H. Matthys,Nebulizer possibilities and limitations. // Review J Aerosol Med, 1991 Fall;4(3):157-62// https://pubmed.ncbi.nlm.nih.gov/10160989/
- Valdecir Castor Galindo-Filho, Laciana Alcoforado, Catarina Rattes, Dulciane Nunes Paiva, A mesh nebulizer is more effective than jet nebulizer to nebulize bronchodilators during non-invasive ventilation of subjects with COPD.// Review J Aerosol Med, 1991 Fall;4(3):157-62// https://pubmed.ncbi.nlm.nih.gov/31170543/
- C.E. Johnson, Principles of nebulizer-delivered drug therapy for asthma. // Am J Hosp Pharm, 1989 Sep;46(9)// https://pubmed.ncbi.nlm.nih.gov/2679064/
- Lauren Alexander, Jane Carson, John McCaughan, John Edmund Moore. // Thinking inside the box: nebulizer care, safe storage, and risk of infection in cystic fibrosis.// J Bras Pneumol, 2020 Apr 9;46(2)// https://pubmed.ncbi.nlm.nih.gov/32294716/
- Н.П. Княжеская, Особенности использования небулайзеров в терапии хронических заболеваний легких.// РМЖ №18, 2017// https://www.rmj.ru/articles/bolezni_dykhatelnykh_putey/Osobennosti_ispolyzovaniya_nebulayzerov_v_ter…
- Приказ Министерства здравоохранения и социального развития РФ от 27 апреля 2012 года №417н «Об утверждении перечня профессиональных заболеваний» // https://base.garant.ru/70177874/53f89421bbdaf741eb2d1ecc4ddb4c33/
Преимущества ингаляционной терапии с физраствором для детей
Этот безопасный метод имеет ряд положительных моментов перед остальными вариантами лечения. К достоинствам ингаляций относятся:
- глубокое проникновение лекарственного вещества к очагу воспаления;
- небулайзер позволяет впрыскивать лекарство даже при лежачей позе ребенка;
- возможность проведения лечения в домашних условиях;
- устройство простое в использовании;
- обеспечивает быстрый эффект;
- рекомендовано проводить профилактические мероприятия посредством этого прибора.
Показания для проведения
Ингаляции посредством небулайзера помогают справиться со следующими патологиями:
- всевозможными ОРЗ, ОРВИ и простуды;
- бронхитами;
- ринитами;
- фарингитами;
- тонзиллитами;
- ларингитами;
- бронхиальной астмой.
Со скольки лет можно делать ингаляции ребенку
Небулайзер можно использовать детям с рождения. От 1 до 7 лет длительность проведения оздоровительной процедуры увеличивается с одной до 10 минут.
Со скольки месяцев новорожденному
Малышам от 1 месяца и до года продолжительность процедур составляет не более минуты. При подборе препаратов, числа оздоровительных сеансов, учитывают индивидуальные особенности малыша (аллергия, длительность и характер развития простуды, наличие хронических патологий).
Преимущества ингаляторного введения лекарственных средств в МКЦ «Проксима»
Ингаляционным путем введения медикаментозных препаратов называется вдыхание их через респираторный тракт. В настоящее время наиболее широкое применение получили небулайзеры – устройства, которые используют сверхмалое дисперсное распыление лекарственных веществ (чем меньше его частицы, тем эффективнее действие). К преимуществам ингаляционного введения медикаментов через небулайзер относятся:
- Простота.
- Доступность.
- Отсутствие абсолютных противопоказаний.
- Непрерывная подача лекарственного вещества.
- Безопасность – отсутствие пропеллентов (несущих газов и растворителей).
- Оказание непосредственного воздействия на очаг поражения слизистых покровов.
- Энергичное поступление в кровяное русло.
- Резорбтивное действие (которое проявляется после всасывания лекарственного вещества в кровь).
 Растворы для ингаляций заключены в специальные небулы (аптечную упаковку), их дозировку, количество процедур и временной промежуток между ними определяет лечащий врач. Прибор, предназначенный для введения лекарственных средств в дыхательные пути, представляет собой аппарат, состоящий из механизма и маски-камеры, в которой лекарственный раствор преобразуется до аэрозоля и подает его в дыхательные пути. Благодаря его работе образуется негорячее облако, которое состоит из мелкодисперсного вещества и способствует его легкому проникновению в нижние отделы дыхательных путей, что обеспечивает скорейшее выздоровление пациента.
Растворы для ингаляций заключены в специальные небулы (аптечную упаковку), их дозировку, количество процедур и временной промежуток между ними определяет лечащий врач. Прибор, предназначенный для введения лекарственных средств в дыхательные пути, представляет собой аппарат, состоящий из механизма и маски-камеры, в которой лекарственный раствор преобразуется до аэрозоля и подает его в дыхательные пути. Благодаря его работе образуется негорячее облако, которое состоит из мелкодисперсного вещества и способствует его легкому проникновению в нижние отделы дыхательных путей, что обеспечивает скорейшее выздоровление пациента.
В клинике «Проксима» имеется несколько видов небулайзеров:
- компрессорные – несмотря на внушительный размер и вес, их можно использовать для ингаляционного введения практически всех видов лекарственных веществ;
- ультразвуковые – отличаются своей компактностью и бесшумной работой, однако в них не используются антибактериальные и гормональные препараты (ультразвуковые волны разрушают их молекулы);
- электронно-сетчатые – самые маленькие аппараты, которые легко могут поместиться в дамской сумочке, инновационная технология позволяет выполнить ингаляцию под любым наклоном (к примеру – лежачему пациенту).
Записаться в процедурный кабинет нашей клиники можно позвонив по телефонам, указанным в разделе «Контакты» или заполнив заявку в онлайн-формате.
Небулайзер нельзя применять при температуре и детям до трёх лет — так ли это?
В настоящее время нет достоверных данных о вреде ингаляций, если у пациента повышена температура тела . Поскольку данная процедура назначается строго по показаниям врача, именно его задача оценить целесообразность данной формы терапии в каждом конкретном случае.
Вопрос, с какого возраста можно использовать небулайзер детям, тоже лучше адресовать врачу. Во многих источниках указывается возраст 1 месяц, но в любом случае родителям следует проконсультироваться с педиатром и только потом приступать к ингаляциям .
Проводить ингаляцию детям лучше под контролем взрослых. Начинать процедуру стоит не раньше, чем через полтора часа после еды. Для дошкольников работа небулайзера не должна превышать трёх минут . После рекомендуется полчаса отдыха: ребёнку лучше воздержаться от активных игр. Не стоит делать ингаляцию детям, склонным к носовым кровотечениям и страдающим сердечно-сосудистой недостаточностью.
Что такое кашель. Чем сухой кашель отличается от влажного?
Кашель – это физиологически безусловный рефлекс, основной защитный механизм дыхательной системы. Различают сухой (непродуктивный) и влажный кашель (продуктивный):
- Влажный кашель с мокротой Результат выделений в дыхательных путях. При этом кашле не надо использовать противокашлевые препараты, препятствующие очищению легких от накопления мокроты.
- Сухой кашель. Не вызывает отхаркивания мокроты. Это непроизвольная систолическая реакция, вызванная раздражением слизистой оболочки дыхательных путей. С этим типом кашля нужно бороться с помощью противокашлевых препаратов.
Постковидный кашель – результат раздражения легочной ткани вирусом. Этот симптом сохраняется в течение нескольких недель после инфекции SARS-CoV-2 – до тех пор, пока поврежденный эпителий не регенерирует. Если кашель длится более 8 недель – он считается хроническим.
Сухой кашель – симптом, указывающий на другие заболевания: астму, хроническую обструктивную болезнь легких, аллергию, рефлюкс пищевода, рак, обструктивное апноэ, сердечную недостаточность. Также сухой кашель появляется при сильном крике, при резком изменении температуры окружающей среды, в результате воздействия сигаретного дыма, во время терапии некоторыми лекарствами.
Кашель после COVID – лечение лекарствами и домашними средствами
При долговременном кашле после перенесенной инфекции необходимо обратиться к специалисту. Для врача актуальна следующая информация:
Какова продолжительность кашля? Важно, сколько времени сохраняется симптом: в течение нескольких дней, недель или месяцев?
Как звучит кашель: сухой, лающий, влажный, в виде удушающих приступов?
Когда усиливается кашель? В какое время проявляется: утром, ночью или в течение дня?
Вызывает ли кашель дополнительные симптомы: бессонницу, мышечные, головные боли или рвоту?
В случае сухого постковидного кашля рекомендуется лечение препаратами с противокашлевым эффектом, содержащими кодеин или декстрометорфан. То же действие оказывают сиропы, содержащие леводропропизин или бутамират. Оба компонента показывают одинаковую эффективность в угнетении кашлевого рефлекса, имеют мало побочных эффектов и действуют относительно быстро.
Простого подавления кашля иногда бывает недостаточно. При жалобах на раздражение слизистых оболочек, боль в горле и гортани, вызванных кашлем назначаются препараты на основе меда и содержащие экстракт тимьяна. Эти средства эффективно увлажняют слизистую оболочку, оказывают противокашлевое действие.
Если кашель спровоцирован простудой, гриппом и другими ОРВИ, врачи назначают противовирусный препарат Нобазит. Средство подходит пациентам от 12 лет. Препарат оказывает комплексное действие: препятствует распространению инфекции по организму за счет влияния на белок вируса в момент его прикрепления к клетке, и обладает противовоспалительным действием. Нобазит не только сокращает продолжительность заболевания, но и снимает симптомы: уменьшает кашель, снижает температуру тела. Исследования в НИИ гриппа подтвердили, что Нобазит в 4 раза сокращает вероятность развития осложнений, требующих приема антибиотиков. Продолжительность лечения обычно составляет 5–7 дней.
Меры предосторожности
Чтобы процедура была безопасной, нужно соблюдать меры предосторожности:
крайне осторожно использовать препараты для ингаляции с маслами в составе – при распылении такие компоненты образуют на слизистой дыхательных путей пленку, которая провоцирует сильные отеки;
разводить любые препараты для небулайзера нужно только физраствором комнатной температуры;
строгим противопоказанием к проведению ингаляций является ангина с гнойным налетом на гортани или небных миндалинах;
даже повышение температуры тела до 37,5 градусов является противопоказанием к использованию небулайзера.
Смотрите в этом видео о том, при каких заболеваниях будет наиболее эффективен небулайзер:
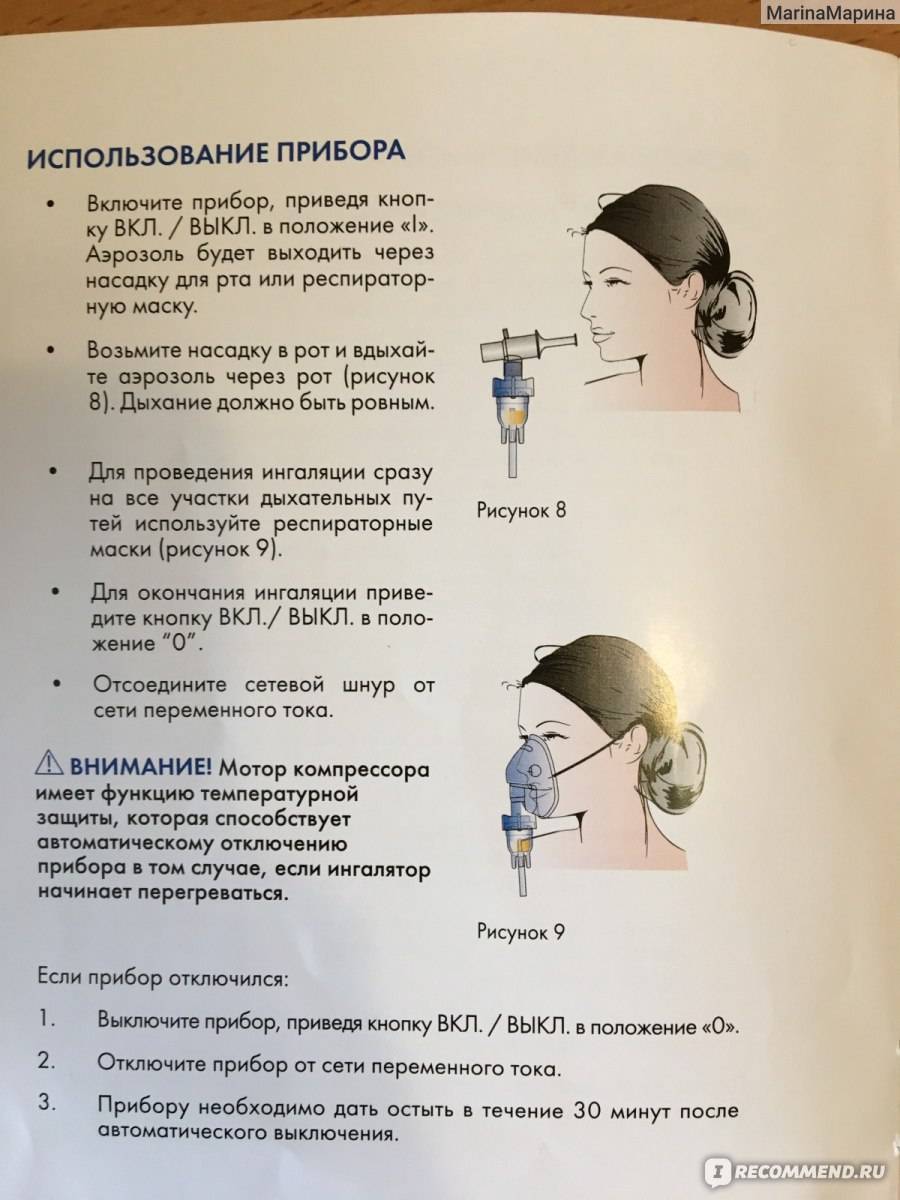
Как правильно дышать при ингаляции небулайзером
Глубокие выдохи и вдохи – именно так будет правильно дышать при ингаляции небулайзером. Совершаются они спокойно и медленно.
Дышать носом или ртом
Дышать носом или ртом во время процедуры – зависит от заболевания, которое лечится:
- при кашле, бронхите, бронхоспазме – вдох делает ртом, выдох носом;
- при насморке – через рот выполняется выдох, вдохи делают только носом.

Как дышать через небулайзер ртом
Правильно дышать через небулайзер ртом так:
- выполняется медленный глубокий вдох – нужно достигнуть максимальной точки, когда больше воздуха в легкие просто не помещается;
- в «высшей точке» дыхание остановить на 1-2 секунды;
- сразу же выполнить выдох носом.
Как лучше — до еды или после?
Врачи утверждают, что после процедуры нельзя в течение получаса пить и 1 часа принимать пищу. Поэтому принято считать, что пользоваться небулайзером нужно за полтора часа до и после трапезы.
Стратегия медикаментозной терапии ХОБЛ
В настоящее время нет убедительных доказательств того, что какие-либо лекарственные средства позволяют замедлить прогрессирующее снижение объема форсированного выдоха за 1 с (ОФВ1) или снижают смертность больных ХОБЛ, однако медикаментозная терапия уменьшает симптомы заболевания, снижает частоту и тяжесть обострений, улучшает толерантность к физи чес кой нагрузке и качество жизни . Препаратами выбора в лечении ХОБЛ остаются ингаляционные бронходилататоры, в том числе ДДБА и длительно действующие антихолинергические препараты (ДДАХ). ИГКС при ХОБЛ назначают только в дополнение к терапии длительно действующими бронхолитиками. Теофиллин и рофлумиласт, ингибирующий фосфоди эс те разу-4 и обладающий противовоспалительной активностью, применяют относительно редко (при неэффективности стандартной терапии). Эффект ДДБА продолжается в течение 12 ч (формотерол, салметерол) или 24 ч (индакатерол, олодатерол, вилантерол). ДДАХ также оказывают действие в течение около 12 ч (аклидиний) или 24 ч (гликопирроний, тиотропий, умеклидиний).
В настоящее время широко используются ком би ни рованные ингаляционные препараты, в состав которых входят ДДБА/ИГКС или ДДБА/ДДАХ (табл. 1). Разработаны также тройные комбинированные препараты, содержащие ДДБА/ДДАХ/ИГКС, в том числе беклометазона дипропионат/формотерол/гликопир роний и вилантерол/флутиказона фуроат/умеклидиний (в Российской Федерации они пока не зарегистрированы). В состав первого, как и фиксированной ком би нации беклометазона дипропионата и формотерола, входит экстра мелко дис персный беклометазона дипропионат (средний аэродинамический диаметр частиц 1,1 мкм). Основные преимущества ингаляции частиц лекарственного вещества малого размера – увеличение их отложения в легких (30-35% против 10-20% при применении стандартных ингаляторов) и уменьшение депозиции в ротоглотке. Доза экстрамелкодисперсного ИГКС в составе препарата (100 мкг) в 2,5 раза ниже стандартной дозы в неэкстрамелкодисперсных препаратах (250 мкг). Результаты ряда исследований у пациентов с бронхиальной астмой подтверждают, что применение экстрамелкодисперсных аэрозолей позволяет улучшить доставку препарата в малые дыхательные пути и повысить эффективность лечения, а также снизить суточную дозу ИГКС .
| Группы | Препараты |
|---|---|
| Короткодействующие | Сальбутамол |
| β2-агонисты | Фенотерол |
| Длительно действующие | Вилантерол |
| β2-агонисты (ДДБА) | Индакатерол |
| Салметерол | |
| Олодатерол | |
| Формотерол | |
| Короткодействующие антихолинергические препараты (КДАХ) | Ипратропий |
| Длительно действующие | Аклидиний |
| антихолинергические препараты | Гликопирроний |
| Умеклидиний | |
| Ингаляционные | Беклометазона дипропионат |
| глюкокортикостероиды (ИГКС) | Будесонид |
| Мометазон | |
| Флутиказона пропионат | |
| Флутиказона фуроат | |
| Циклесонид | |
| Фиксированные комбинации | Гликопирроний/индакатерол |
| ДДАХ/ДДБА | Тиотропий/олодатерол |
| Умеклидиний/вилантерол | |
| Аклидиния бромид/формотерол | |
| Фиксированные комбинации | Беклометазона |
| ИГКС/ДДБА | дипропионат/формотерол |
| Будесонид/формотерол | |
| Флутиказона пропионат/ | |
| салметерол | |
| Флутиказона пропионат/ вилантерол | |
| Фиксированные комбинации | Беклометазона дипропионат/ |
| ИГКС/ДДБА/ДДАХ | формотерол/гликопирроний |
| Вилантерол/флутиказона | |
| фуроат/умеклидиний | |
| Ингибиторы фосфодиэстеразы-4 | Рофлумиласт |
| Другие | Теофиллин |
Сходства и различия парового ингалятора и небулайзера
Ингаляционная терапия дает хороший эффект при лечении и профилактике болезней дыхательных путей. При вдыхании лекарства поступают непосредственно в верхние, средние и нижние дыхательные пути, воздействуют на место поражения. При этом не создается лишняя нагрузка на пищеварительную систему, как это бывает в случае приема таблеток. Ингаляция – неинвазивная процедура, не предусматривающая нарушения целостности кожных покровов.

Между паровыми ингаляторами и небулайзерами есть определенное сходство, но имеются и различия. Само слово «небулайзер» образовано от латинского Nebula – «туман, облако». Такое устройство образует аэрозольное облако, которое состоит из мельчайших частиц лекарственного препарата. Эти мелкодисперсные частички проникают глубоко в дыхательные органы, в очаг заболевания.
Паровой ингалятор функционирует по другому принципу. Суть работы прибора заключается в образовании пара за счет кипения жидкости. Лекарственное вещество поступает в организм вместе с паром в растворенном виде по время вдыхания.

Между паровым ингалятором и небулайзером имеются и другие различия:
| Паровой ингалятор | Небулайзер |
| Применяется в терапии верхней части дыхательных путей | Воздействует на все отделы органов дыхания |
| Частицы действующего вещества достаточно крупные | Образует мельчайшие частички |
| Пар формируется под действием повышенной температуры | Создает аэрозоль за счет мембранной вибрации, ультразвука, воздушного давления |
| Может использоваться с маслами и отварами трав | Использование масел и травяных отваров запрещено |
| Не применяется для введения в организм гормональных препаратов, муколитиков, антибиотиков | Можно использовать с гормонами, муколитическими средствами, антибиотиками. *нельзя использовать в ультразвуковых ингаляторах |
| Противопоказан при высокой температуре тела | Можно применять при высокой температуре тела, если есть назначение врача |
Паровые ингаляторы применяются для лечения ОРВИ, протекающих в легкой форме. Небулайзер помогает справиться не только с этим заболеванием, но еще и с пневмонией, бронхитом, помогает при хронических патологиях органов дыхания. Для детей лучше использовать небулайзер, поскольку ингалятор может стать источником опасности при несоблюдении правил эксплуатации.
Выводы
Небулайзеры рекомендованы для любого возраста, они помогают лечить даже новорожденных.
Чтобы использовать такой метод лечения, необходимо учитывать возраст малыша, особенности его организма и степень запущенности проблемы.
Для получения максимального эффекта от данного вида терапии и с целью безопасности ребенка важно правильно выполнять мероприятие.
Первые процедуры проводят по 1–2 минуты, с постепенным увеличением этого времени.
Продолжительность подобного лечения зависит от заболевания и препарата. Также рекомендуем ознакомиться с Адреналином для ингаляций детям в этом материале.